Εάν δεν στερούμαστε κάτι στην Ελλάδα, αυτό είναι ο ήλιος. Όταν δε αυτός συνδυάζεται με αύξηση της θερμοκρασίας, η επιθυμία μας για μια βόλτα μεγαλώνει και κανείς δεν σκέφτεται πως αυτό θα μπορούσε να κρύβει κινδύνους.
Οι ειδικοί ωστόσο σημειώνουν πως θα πρέπει να παίρνουμε σοβαρά τον καρκίνο του δέρματος, με τις υπεριώδεις ακτίνες να είναι ο βασικός παράγοντας κινδύνου. Στην Ελλάδα πάνω από 1.300 άνθρωποι διαγιγνώσκονται κάθε χρόνο με μελάνωμα, τον πιο θανατηφόρο τύπο καρκίνου του δέρματος. Η νόσος αποτελεί την 14η πιο συχνή κακοήθη νεοπλασία στον ελληνικό πληθυσμό.
Το καλό νέο είναι πως υπάρχουν απλοί τρόποι για να μειώστε πραγματικά τον κίνδυνο, αλλά και να εντοπίσετε έγκαιρα τη νόσο, όταν ακόμη βρίσκεται σε ιάσιμη κατάσταση. Οι θεραπείες που έχουν εγκριθεί τα τελευταία 15 χρόνια, έχουν επίσης βελτιώσει σημαντικά τη θεραπεία του μελανώματος, επεκτείνοντας και βελτιώνοντας τη ζωή των ασθενών.
Τι είναι το μελάνωμα
Το μελάνωμα είναι ένας τύπος καρκίνου που ξεκινάει από τα κύτταρα του δέρματος, τα μελανοκύτταρα, τα οποία παράγουν τη χρωστική ουσία του δέρματος. Σε σύγκριση με τους πιο κοινούς καρκίνους του δέρματος, που ξεκινούν από πλακώδη ή βασικά κύτταρα, το μελάνωμα έχει πιο επιθετική συμπεριφορά και είναι πιο πιθανό να εξαπλωθεί σε άλλα μέρη του σώματος.
Τα περισσότερα μελανώματα εμφανίζονται ως σκούρες κηλίδες στο δέρμα ύστερα από έκθεση στις υπεριώδες ακτίνες του ήλιου. Σε πιο σπάνιες περιπτώσεις, θα μπορούσε να αναπτυχθεί κάτω από το δέρμα, γεγονός που καθιστά και πιο δύσκολο τον εντοπισμό του.
Μια λιγότερη κοινή μορφή μελανώματος είναι το lentigo maligna, που προσβάλλει κυρίως ηλικιωμένους και εμφανίζεται ως μαύρες ή καφέ κηλίδες στο κεφάλι ή το λαιμό. Ένας ακόμη πιο σπάνιος τύπος είναι το ακραίο φακοειδές μελάνωμα, που εμφανίζεται στα χέρια και τα πόδια (ειδικά τα πέλματα, τις παλάμες, τα δάχτυλα των χεριών, τα δάχτυλα των ποδιών ή τα νύχια) και ευθύνεται για περισσότερες από τις μισές περιπτώσεις μελανώματος σε άτομα που δεν έχουν λευκό δέρμα. Το μελάνωμα θα μπορούσε επίσης να εμφανιστεί στα μάτια ή στους βλεννογόνους, όπως στο εσωτερικό της μύτης ή του λαιμού, αλλά αυτές οι περιπτώσεις είναι πολύ πιο σπάνιες.
Ποιος κινδυνεύει; Μπορεί να προληφθεί το μελάνωμα;
Το μελάνωμα θεωρείται ότι προκαλείται από ένα μείγμα γενετικών και περιβαλλοντικών παραγόντων. Ένας από τους κύριους κινδύνους είναι η έκθεση στο υπεριώδες φως, συμπεριλαμβανομένου του ήλιου και του τεχνητού μαυρίσματος. Ένα ιστορικό σοβαρών ηλιακών εγκαυμάτων με φουσκάλες μπορεί να αυξήσει τον κίνδυνο, όπως και αν ζείτε σε ζώνη κοντά στον ισημερινό ή σε υψηλό υψόμετρο, όπου οι ακτίνες του ήλιου είναι πιο έντονες.
Ο καλύτερος τρόπος για να μειώσετε τον κίνδυνο είναι να αποφύγετε την περιττή έκθεση στην υπεριώδη ακτινοβολία. Οι ακτίνες του ήλιου είναι πιο δυνατές μεταξύ 10 π.μ. και 4 μ.μ., επομένως περιορίστε τον χρόνο της έκθεσης κατά τις ώρες αυτές. Να φοράτε προστατευτικά ρούχα και γυαλιά και να βάζετε τακτικά αντηλιακό με δείκτη αντηλιακής προστασίας τουλάχιστον SPF 30.
Ειδικοί που μίλησαν στους New York Times για το κίνδυνο του μελανώματος, έκρουσαν τον κώδωνα του κινδύνου και για το τεχνητό μαύρισμα (σολάριουμ), υπογραμμίζοντας πως αυξάνει σημαντικά τον κίνδυνο μελανώματος. Τα άτομα με πιο ανοιχτόχρωμο δέρμα είναι πιο ευάλωτα στην υπεριώδη ακτινοβολία, αυτό ωστόσο δεν σημαίνει πως οι πιο σκουρόχρωμοι δεν πρέπει να παραμένουν σε εγρήγορση. «Το μελάνωμα μπορεί να εμφανιστεί ανεξάρτητα από το χρώμα του δέρματος», σημειώνουν.
Είναι επίσης σημαντικό να γνωρίζετε πως εάν το μελάνωμα εμφανιστεί σε κάποιο μέλος της οικογένειάς σας, αυτό μπορεί να αυξάνει τον γενετικό κίνδυνο. Επίσης, άτομα με εξασθενημένο ανοσοποιητικό είναι πιο πιθανό να αναπτύξουν τη νόσο. Ενώ περίπου οι μισές περιπτώσεις συμβαίνουν σε άτομα ηλικίας 66 ετών και άνω, ωστόσο από την εμφάνιση της κακοήθους νεοπλασίας δεν αποκλείονται και τα νεαρότερα άτομα.
Πώς μπορώ να εντοπίσω το μελάνωμα;
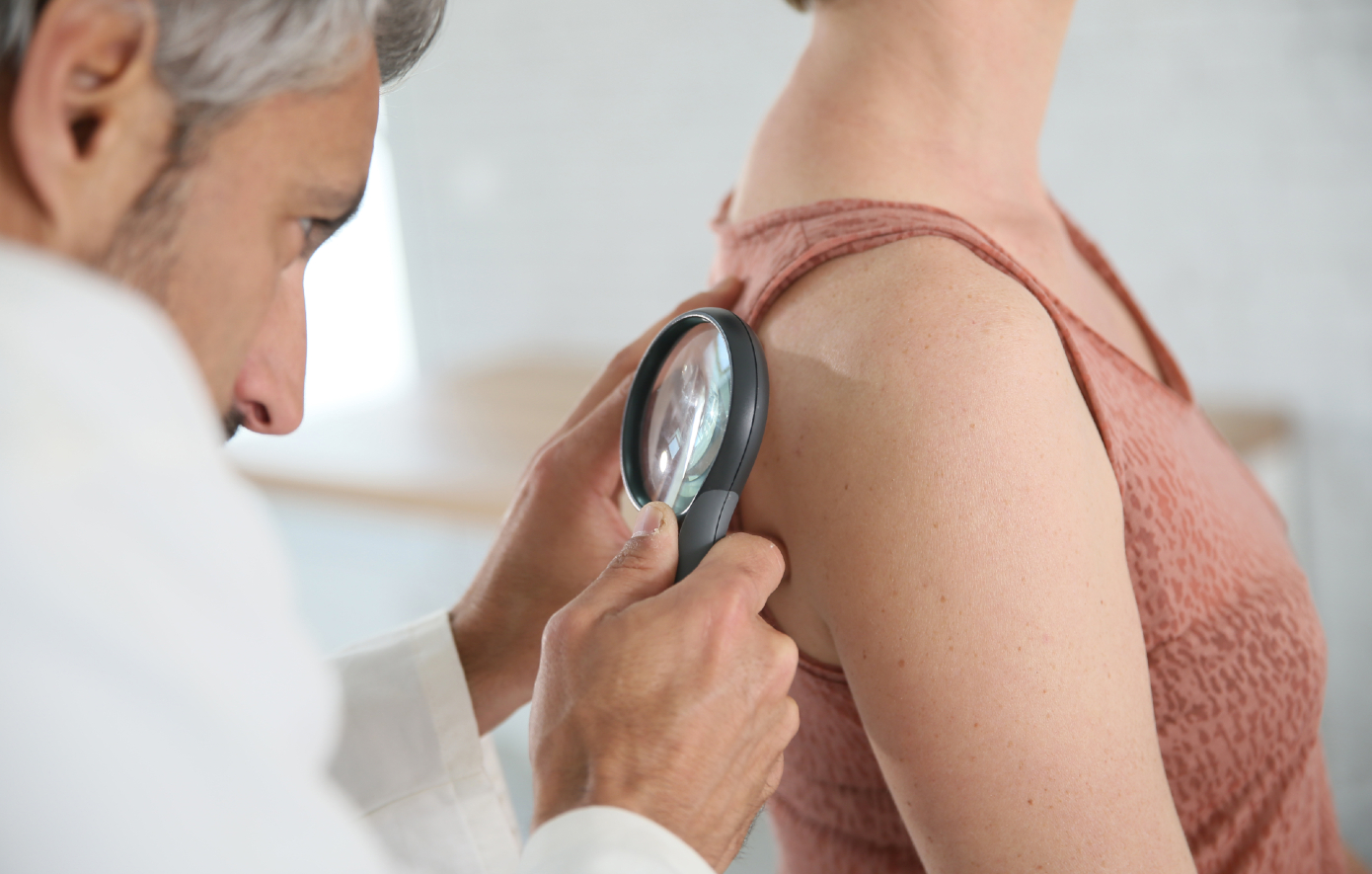
Ο έγκαιρος εντοπισμός του μελανώματος είναι ζωτικής σημασίας, επειδή σχεδόν όλες οι περιπτώσεις που δεν έχουν εξαπλωθεί σε άλλα μέρη του σώματος είναι ιάσιμες. Αν αντιληφθείτε κάποια ασυνήθιστη κηλίδα στο δέρμα σας, είναι σημαντικό να επικοινωνήσετε με τον δερματολόγο σας, ο οποίος μπορεί να εκτιμήσει εάν πρόκειται για κάτι σοβαρότερο. Είναι μια λεπτή -και κρίσιμη- γραμμή μεταξύ της εγρήγορσης και της ανησυχίας πως κάθε σημάδι στο δέρμα είναι «ωρολογιακή βόμβα».
Για να ξεχωρίσετε τα μελανώματα από τα συνηθισμένα σημάδια ή τους ερεθισμούς, οι δερματολόγοι προτείνουν να ελέγξετε για τα «ABCDEs», δηλαδή σημεία που έχουν ασύμμετρο σχήμα, οδοντωτό ή χτενισμένο περίγραμμα, ασυνήθιστο χρωματικό σχέδιο, διάμετρο μεγαλύτερη από 6 χιλιοστά ή κηλίδα που εξελίσσεται στον χρόνο. Τα πέντε σημεία που πρέπει να προσέχετε:
- Η ασυμμετρία της κηλίδας
- Τα όρια να μην είναι ομαλά, αλλά ακαθόριστα
- Ο διαφορετικός χρωματισμός σε διάφορα σημεία του σημαδιού
- Το μέγεθος (μεγαλύτερο των 5-6 χιλ.)
- Η εξέλιξη της κηλίδας: οποιαδήποτε αλλαγή στο χρώμα, το μέγεθος, την επιφανειακή υφή και όψη
Ένας νέος σπίλος με κάποια απ’ αυτά τα χαρακτηριστικά ή ένας προϋπάρχων που αλλάζει παίρνοντας αυτά τα χαρακτηριστικά, θα πρέπει να ελεχθεί από τον γιατρό.
Πώς αντιμετωπίζεται το μελάνωμα;
Ενώ το μελάνωμα είναι πιο πιθανό να αποδειχθεί θανατηφόρο εάν φτάσει σε πιο μακρινά όργανα του σώματος, οι σημαντικές πρόοδοι στη θεραπεία έχουν βελτιώσει τις προοπτικές ακόμη και για εκείνους που δεν το εντόπισαν τόσο νωρίς. Υπάρχουν θεραπείες που αξιοποιούν το ανοσοποιητικό σύστημα για την καταπολέμηση όγκων, αλλά και στοχευμένες θεραπείες που επιτίθενται άμεσα στα καρκινικά κύτταρα.
Αναλυτικότερα, σύμφωνα με την Ελληνική Αντικαρκινική Εταιρεία, υπάρχουν οι εξής θεραπείες:
Χειρουργική: Η χειρουργική αφαίρεση αποτελεί βασική θεραπευτική αντιμετώπιση. Με αυτήν επιδιώκεται η σωστή εξαίρεση του μελανώματος ( σε υγιείς ιστούς) – κάτι που μπορεί να επιτευχθεί και με την επέμβαση της βιοψίας. Αν υπάρχουν μεταστάσεις, αφαιρείται το μελάνωμα και εφαρμόζονται επικουρικές θεραπείες. Σπανιότερα μπορεί να αφαιρεθεί χειρουργικά, αν είναι εφικτό, και μεμονωμένη μεταστατική εστία.
Επικουρικές θεραπείες του μελανώματος: Ανάλογα του βάθους και των άλλων χαρακτηριστικών του μελανώματος, επιλέγεται η κατάλληλη για κάθε περίπτωση επικουρική θεραπεία. Σ’ αυτές περιλαμβάνονται:
- Ανοσοθεραπεία, με συνηθέστερο σκεύασμα την ιντερφερόνη Α (μία αγωγή που συχνά προκαλεί παρενέργειες, αλλά που έχει δοκιμαστεί με θετικά αποτελέσματα επί πολλά χρόνια). Σ’ ένα ποσοστό ασθενών με μεταστατικό μελάνωμα έχει πολύ καλά αποτελέσματα η αγωγή με την ουσία ipilimumab. Το ίδιο ενδιαφέρουσα είναι και η αγωγή με τα αντισώματα PD-1 pembrolizumab και nivolumab.
- Στοχευμένη χημειοθεραπεία, σε ασθενείς με μεταστατικό μελάνωμα και με μετάλλαξη στο γονίδιο B-RAF έχουν πολύ μεγάλη επιτυχία η βεμουραφινίμπη (vemurafinib) και η δαμπραφενίμπη (dabrafenib,) ενώ η προσθήκη και του αναστολέα ΜΕΚ, της κομπιμετινίμπης (cobimetinib), έχει πολύ καλά αποτελέσματα σ΄ αυτούς τους ασθενείς.
- Χημειοθεραπεία: Εάν δεν μπορεί ο ασθενής να λάβει στοχευμένη θεραπεία ή/και ανοσοθεραπεία, μπορούν να χορηγηθούν χημειοθεραπευτικά όπως η τεμοζολαμίδη, η καρβοπλατίνη, η πακλιταξέλη κ.ά., με αποτέλεσμα να μειώνονται οι ενοχλήσεις από τις μεταστάσεις.
- Ακτινοθεραπεία: Έχει ένδειξη σε ορισμένες μεταστατικές εντοπίσεις του μελανώματος όπως είναι στα οστά ή τον εγκέφαλο.
- Χορήγηση κατευθείαν στο μελάνωμα (Intralesional therapy) του talimogene laherparepvec (T-VEC) – ιοθεραπεία.
- Περιοχική υπερθερμία-χημειοθεραπεία, έγχυση στο απομονωμένο κυκλοφοριακά άκρο χημειοθεραπευτικών φαρμάκων σε υψηλή θερμοκρασία.
- Ηλεκτροχημειοθεραπεία, δηλαδή χημειοθεραπεία σε συνδυασμό με διοχέτευση ρεύματος μέσω ειδικών ηλεκτροδίων στις μη εγχειρήσιμες δερματικές υποτροπές και σε ορισμένες περιπτώσεις η χρήση λέιζερ διοξειδίου του άνθρακα.